Evaluar los resultados
Index
Tras la confirmación de que se han implementado las mejores prácticas (o los nuevos conocimientos), los equipos de cambio pueden centrar su atención en la evaluación de los resultados para determinar el impacto del cambio de prácticas. Obtenga más información sobre esta importante fase del cambio en esta sección.
¿Qué es la fase?
En la fase anterior, usted y su equipo de cambio monitorearon la adopción de una nueva práctica o intervención que introdujo en un entorno. Ahora, usted y su equipo de cambio pueden comenzar a evaluar los resultados de esta intervención o cambio de práctica. Puede comparar los resultados con los datos de referencia recopilados antes de la intervención o el cambio de práctica para determinar el impacto y si se han alcanzado los objetivos deseados.
Evaluar el impacto o los resultados de los conocimientos identifica qué diferencias -si las hay- se produjeron después de aplicar los conocimientos. Considera los resultados desde los niveles de la persona o el paciente, el proveedor de atención sanitaria, la organización y el sistema sanitario en general. La evaluación, un proceso complejo, debe realizarse de forma continua, no sólo en un momento dado. Se necesita un enfoque sistemático, multidimensional e iterativo para recopilar datos para los individuos o grupos que utilizarán los conocimientos, incluidas las personas, los profesionales de la salud, los gestores y los responsables políticos (RNAO, 2012).
La recopilación de datos tras la aplicación o el cambio de práctica puede variar: es posible que no desee hacerlo directamente tras la aplicación. En su lugar, es posible que desee dar tiempo al personal y a otras personas para que se adapten al cambio antes de evaluar sus resultados.
Las medidas de evaluación o indicadores se clasifican en tres tipos principales utilizando el marco de Donabedian (1988). Los tres tipos de medidas que se describen en la siguiente tabla -estructura, proceso y resultado- están interrelacionados. Por ejemplo, al evaluar las medidas de estructura y proceso, los equipos de cambio pueden comprender mejor cómo estas medidas contribuyen a los resultados.
Tabla: Categorías de medidas
Estructura
Definición:
|
Los requisitos exigidos del sistema sanitario, la organización o la institución académica para apoyar el uso del conocimiento y el cambio de la práctica basado en la evidencia. |
El apoyo o las estructuras que permiten el uso del conocimiento para lograr el cambio.
|
Ejemplos:
|
Proceso
|
Definición:
Centrada en el proceso de prestación de cuidados a la persona/el paciente para promover la mejora del proceso. Ejemplos:
Herramientas de cribado integradas para evaluar un riesgo para la salud (por ejemplo, riesgo de caídas) |
Resultado
Definición:
El efecto o impacto del cambio de conocimiento o de práctica en el estado de salud de personas o poblaciones. Centrada en mejorar los resultados en el estado de salud de la persona/el paciente.
Ejemplos:
|
Para dar un contexto clínico, aquí compartimos algunos ejemplos de indicadores según las categorías del modelo Donabedian, usando la guía de buenas prácticas (GBP) Cuidados centrados en la persona y familia en la tabla incluida a continuación.
Indicadores de estructura
Indicadores de proceso
Indicadores de resultado
Usar indicadores para evaluar la implantación de las GBP
Para otro ejemplo de implantación de las GBP usando los indicadores de Donabedian, se puede ver la presentación de 2018 de la red de impulsores de buenas prácticas (Best Practice Champions Network®) sobre la implantación de la GBP de RNAO Valoración y manejo de las lesiones por presión para equipos interprofesionales (Assessment and management of pressure injuries for the interprofessional team).
¿Por qué es importante esta fase?
El objetivo de esta fase del ciclo de acción del Marco del Conocimiento a la Acción es determinar el impacto de la intervención o el cambio en la práctica, hasta qué punto se ha adoptado adecuadamente el cambio en la institución y el impacto de la intervención o el cambio en la práctica respecto a los resultados (RNA, 2012; Proctor, 2020; Strauss et al., 2013).
La evaluación puede dividirse en dos tipos principales de resultados; resultados de intervención y resultados de implantación. La elección de qué tipo de resultado se evalúa dependerá del cambio que estemos liderando y/o el problema que queremos abordar.
Resultados de la intervención
Los resultados de la intervención hacen referencia al éxito o la efectividad de la intervención. Las mejoras en los resultados clínicos y de los servicios son los objetivos últimos de la atención cuando se aplica un cambio de práctica o una intervención. Típicamente, los datos se recopilan antes y después de la implantación para valorar cualquier cambio en los resultados, así como en la sostenibilidad de los resultados de la implantación.
¿Por qué es importante evaluar los resultados de la intervención?
Evaluar los resultados de la intervención nos ofrece información sobre si la intervención (las estrategias o actividades concretas empleadas para respaldar el uso del conocimiento) o el cambio en la práctica han funcionado en nuestra institución.
Los objetivos típicos de la implantación de un cambio en la práctica son mejorar la prestación del servicio, los cuidados prestados y/o la calidad de vida de las personas/los pacientes. La evaluación de los resultados de la intervención puede proporcionar información sobre los efectos del cambio de práctica en las partes interesadas (p. ej., personas/pacientes, familias/cuidadores y profesionales sanitarios) mediante la evaluación de los progresos realizados para lograr el uso de los conocimientos y el cambio de práctica (Centres for Disease Control and Prevention, 2020).
La evaluación de los resultados de la intervención responde a las siguientes preguntas (Centres for Disease Control and Prevention, 2020):
- ¿La implantación de la intervención o el cambio en la práctica tuvo como resultado cambios en el conocimiento, las actitudes y las habilidades de los profesionales sanitarios?
- ¿La intervención o la práctica en cuestión funcionan en nuestro entorno?
- ¿El cambio en la práctica o la intervención han mejorado la prestación asistencial?
- ¿El cambio en la práctica o la intervención han mejorado el estado de salud y bienestar general de la persona?
- ¿Los beneficios del cambio en la práctica o la intervención justifican la asignación continuada de recursos?
- ¿El cambio en la práctica o la intervención ha tenido cualquier efecto no esperado, tanto beneficioso como perjudicial, en las personas o los profesionales sanitarios?
En la tabla incluida a continuación se muestran cinco ejemplos de medidas del impacto del uso del conocimiento a nivel micro, meso y macro.
Nivel micro: persona/paciente o cuidador/familia
Impacto del uso o la aplicación del conocimiento en pacientes/cuidadores/familiares
|
Ejemplos de medida |
Estrategia de recogida de datos |
|
|
Nivel micro: profesionales sanitarios
Impacto de usar o aplicar el conocimiento en los profesionales sanitarios
|
|
||||
|
|
Nivel meso: organización
Impacto de usar o aplicar el conocimiento en la organizació
| Ejemplos de medida | Estrategia de recogida de datos |
|
|
Nivel macro: sistema/sociedad
Impacto de usar o aplicar el conocimiento en el sistema sanitario o la sociedad
| Ejemplos de medida | Estrategia de recogida de datos | |
|
|
FUENTE: Adaptado de Strauss et al., 2013.
Resultados de la implementación
¿Por qué es importante evaluar cómo se han implantado las intervenciones y qué impacto han tenido en los resultados?
Es importante medir los resultados de la implantación para lograr el cambio en la práctica o las intervenciones según lo deseado ya que, si dicho cambio no se ha implantado correctamente, no resultará efectivo (Proctor, 2020). Evaluar los resultados de la implantación puede brindarnos información sobre si el cambio en la práctica o la intervención se ha desarrollado según lo previsto.
Es fundamental distinguir entre la efectividad de la implantación y la efectividad de la intervención para lograr el éxito. Cuando una práctica o una intervención no se usan adecuadamente (o no se usan en absoluto), es importante determinar por qué ha fallado el intento de cambio. Puede deberse a dos factores clave:
- Fallo en la intervención: La intervención en sí misma no ha resultado efectiva. Ejemplos:
-
- el contenido de una serie educativa no era lo suficientemente profundo o amplio como para respaldar el desarrollo de los conocimientos necesarios para lograr el cambio de práctica,
- las sesiones incluyeron poco tiempo de prácticas para desarrollar las habilidades necesarias para alcanzar el cambio en la práctica.
-
- Fallo de implantación: La intervención era potencialmente efectiva, pero no se desplegó adecuadamente. Ejemplos:
-
- la serie educativa abordaba las competencias necesarias para lograr el cambio en la práctica, pero las sesiones tuvieron escasa asistencia porque se programaron en periodo de vacaciones.
- las sesiones educativas eran efectivas pero el personal no aceptó la intervención, o no percibió que tuviera aplicación en su entorno.
-
Y, cuando una intervención de implantación promueve satisfactoriamente el uso del conocimiento y un cambio en la práctica, puede ser útil evaluar las estrategias que se han usado y cómo se han usado de manera efectiva. Por ejemplo: ¿Qué pasos se han dado para promover el cambio en la práctica? ¿Cómo se han ido desplegando estos pasos?
Evaluar los resultados de la implantación da respuesta a las siguientes preguntas:
- ¿Por qué funciona o no funciona el cambio de práctica o la intervención en mi entorno?
- ¿Hemos implantado lo que pretendíamos?
- ¿Qué ha funcionado? ¿Qué no funcionó?
Los resultados de la implantación cumplen tres funciones (Khadjesari et al., 2017):
- señalan el éxito de la implantación (p. ej., se ha logrado un cambio en la práctica).
- sirven de indicador de los procesos de implantación
- sirven como resultados intermedios importantes para los resultados clínicos y de servicio
Identificar y medir los resultados de la implantación permite a los equipos de cambio comprender los procesos de implantación. Se pueden usar para determinar los siguientes aspectos respecto a la intervención de implantación:
- si se ha producido
- si se ha usado como apoyo al cambio en la práctica
- si ha ofrecido los resultados esperados para las personas/los pacientes
Recuerda: Es difícil medir la efectividad de una intervención si la implantación no ha ido como se esperaba. En estos casos, puede ser de ayuda entender los resultados de la implantación para explicar por qué las cosas han funcionado o no.
Cabe destacar que los resultados de la implantación pueden estar interrelacionados: se suceden en un orden lógico, pero no necesariamente lineal. Los resultados obtenidos al principio de la secuencia pueden contribuir a las estrategias de implementación que se utilizarán más adelante (Glasgow et al., 2019).
Existen ocho resultados de implantación claves que sirven como indicadores efectivos del éxito de una intervención de implantación (Proctor et al., 2011). Esbozados en la siguiente tabla, estos ocho resultados clave describen cómo variables específicas pueden influir en los resultados.
Tipos de resultados de implementación:
Aceptabilidad
|
Resultado de implantación |
Términos relacionados |
Descripción |
Estrategia de recogida de datos |
|
Aceptabilidad |
Satisfacción |
El grado en que las personas/los pacientes perciben un tratamiento, servicio, práctica o innovación como aceptable, agradable o satisfactorio. |
Encuestas Entrevistas semiestructuradas |
Viabilidad
|
Resultado de implantación |
Términos relacionados |
Descripción |
Estrategia de recogida de datos |
|
Viabilidad |
Adecuación o utilidad real, idoneidad para el uso cotidiano, factibilidad |
Grado en el que el cambio en la práctica puede usarse con éxito o llevarse a cabo en un determinado entorno. |
Encuestas Gráficas de evaluación |
Idoneidad
|
Resultado de implantación |
Términos relacionados |
Descripción |
Estrategia de recogida de datos |
|
Idoneidad |
Percepción de adecuación, relevancia, compatibilidad, idoneidad, utilidad, viabilidad |
Grado en el que el cambio en la práctica puede usarse con éxito o llevarse a cabo en un determinado entorno. |
Encuestas Gráficas de evaluación |
Coste
|
Resultado de implantación |
Términos relacionados |
Descripción |
Estrategia de recogida de datos |
|
Coste |
Coste marginal, coste-efectividad, coste-beneficio |
Impacto económico del cambio en la práctica. Puede incluir los costes de prestación del tratamiento, coste de estrategia de implantación (por ejemplo, una sesión formativa o un nuevo equipamiento), coste para la persona/el paciente, y coste de utilización del servicio. |
Datos de gestión |
Adopción
|
Resultado de implantación |
Términos relacionados |
Descripción |
Estrategia de recogida de datos |
|
Adopción |
Asimilación, utilización |
La intención, decisión inicial o acción para emplear o tratar de emplear el cambio de práctica. La adopción también puede denominarse "asimilación". |
Encuestas Entrevistas semiestructuradas Observación |
Fidelidad
|
Resultado de implantación |
Términos relacionados |
Descripción |
Estrategia de recogida de datos |
|
Fidelidad |
Ejecutado según lo previsto; adherencia, integridad y calidad de la ejecución del programa |
El grado en que una estrategia de implantación se ha ejecutado según lo prescrito en el protocolo original o según lo previsto por los desarrolladores del programa. Puede incluir múltiples dimensiones, como el contenido, el proceso, la exposición y la dosis. |
Observación Listas de control Autoinformes |
Alcance
|
Resultado de implantación |
Términos relacionados |
Descripción |
Estrategia de recogida de datos |
|
Alcance |
Nivel de institucionalización, expansión, acceso al servicio |
El grado en el que el cambio en la práctica se integra en una determinada institución. |
Auditoría de casos Listas de control |
Sostenibilidad
|
Resultado de implantación |
Términos relacionados |
Descripción |
Estrategia de recogida de datos |
|
Sostenibilidad |
Mantenimiento, continuación, durabilidad, incorporación, integración, institucionalización, uso sostenido, uso cotidiano |
El grado en que un cambio en la práctica implantado recientemente se mantiene y/o institucionaliza dentro de los procedimientos estables y en curso de una institución. |
Listas de control Cuestionarios Auditoría de casos Entrevistas semiestructuradas |
Casos prácticos

Evaluación del impacto de implantar la guía de buenas prácticas Cuidados centrados en la persona y la familia en Spectrum Health Care
Spectrum Health Care (Spectrum), un Centro Comprometido con la Excelencia en Cuidados de RNAO (Best Practice Spotlight Organization® - BPSO®), es una organización de asistencia sanitaria a domicilio con más de 200 profesionales enfermeros repartidos en tres centros de la provincia de Ontario (Canadá).
Esta organización decidió en 2015 implantar la guía de buenas prácticas (GBP) Cuidados centrados en la persona y la familia para mejorar la atención prestada a las personas y las familias y para reducir las quejas relacionadas con la asistencia. Miembros del equipo directivo de Spectrum Health Care dirigieron la implantación junto con el Consejo Asesor de Pacientes y Familiares de esta organización.
Para fomentar el cambio en la práctica, Spectrum empleó estas intervenciones de implantación:
- Llevar a cabo un análisis de lagunas para determinar las diferencias entre conocimientos y prácticas;
- Organizar sesiones de formación para el personal sobre las mejores prácticas de atención centrada en la persona y la familia;
- Revisar sus procesos de atención para incluir la revisión de los planes de atención junto con la persona y/o los miembros de su familia;
- Sondear a los miembros de su plantilla para conocer sus actitudes respecto a los cuidados centrados en la persona y la familia.
- Desarrollar la formación del personal sobre estrategias de comunicación para evaluar las necesidades asistenciales de la persona y los planes de cuidados.
Tras implantar estas intervenciones, Spectrum evaluó el número de quejas recibidas de personas asistidas por cada 1.000 visitas y lo comparó con el número basal de referencia.
Hallaron una disminución del 42% de quejas de personas asistidas a lo largo de un periodo de 18 meses en uno de los centros que estaba implantando la GBP de Cuidados centrados en la persona y la familia.
Se puede ampliar información sobre los resultados asistenciales en Spectrum Health Care tras implantar esta GBP en: diapositiva 2 (rnao.ca)
En otro centro, se vio una reducción del 80% de quejas después de que se aplicara una intervención educativa dirigida al personal.
El análisis de los datos globales indicó que la implantación de esta GBP de Cuidados centrados en la persona y la familia era muy satisfactoria en cuanto a reducir las quejas de las personas en relación con los cuidados.

Aplicar el Marco del Conocimiento a la acción para reducir las infecciones de heridas en Perley Health
Perley Health es una institución de Cuidados de Larga Duración designada como Centro Comprometido con la Excelencia en Cuidados® (BPSO©®) que demuestra un fuerte compromiso con la provisión de cuidados basados en la evidencia. Durante la pandemia, el equipo identificó la infección en piel y heridas como preocupación clínica entre sus residentes. En consonancia con lo recogido en la literatura, los residentes de Perley Health que presentaban problemas de salud como fragilidad, diabetes e insuficiencia arterial y venosa tenían mayor riesgo de infecciones crónicas de heridas. [1]. Las heridas crónicas constituyen un entorno óptimo para las bacterias, incluida la biopelícula (o biofilm), por lo que la infección de heridas es un problema frecuente [2] [3]. El manejo de la biopelícula, que puede influir en la curación de las heridas al generar inflamación o infección crónicas [3], es esencial ya que hasta el 80% de las infecciones están producidas por este tipo de bacterias [4] [5].
Para adoptar e integrar unas buenas prácticas, el equipo de Perley Health decidió implantar la guía de buenas prácticas (GBP) de Valoración y manejo de las lesiones por presión para equipos interprofesionales. Para fomentar un enfoque sistemático ante el cambio, se señalan a continuación cuatro fases del ciclo de acción del Marco del Conocimiento a la Acción, de la Herramienta para liderar el cambio [6].

Se auditó el protocolo de cuidado de heridas de Perley Health, y se identificaron las siguientes brechas según la evidencia actual:
- Se podría mejorar la técnica aséptica de limpieza de heridas, dado que no se usaba gasa estéril para la limpieza de heridas;
- La solución de limpieza de heridas no fue efectiva para manejar la carga microbiana en heridas crónicas;
- Se recogieron datos basales sobre el número de heridas infectadas en la organización y cada mes a lo largo de tres años y actualmente sigue en curso.
Adaptar al contexto local
El proyecto contó con el apoyo de las principales partes de interés dentro de la organización, incluidos la enfermera especialista en heridas, ostomía y continencia (NSWOC, por sus siglas en inglés), el director de práctica clínica, un equipo de impulsores para el cuidado de heridas, el equipo IPAC (de prevención y control de infecciones) y el departamento de recursos materiales. El personal estaba motivado para mejorar los resultados de los residentes reduciendo las tasas de infección, lo que facilitó el proyecto, pero muchos siguieron utilizando los suministros antiguos para no desperdiciar material. Explicar los motivos del cambio y las buenas prácticas asociadas mejoró la asimilación de los conocimientos, al igual que retirar los suministros antiguos para reducir la confusión. Entre las barreras a las que se enfrentó el equipo figuran la rotación de personal y la formación de los nuevos miembros del equipo.
Seleccionar, adaptar, implantar intervenciones
Se seleccionaron, adaptaron e implantaron las intervenciones abajo señaladas según la evidencia, que se adaptaron al contexto local. Se eligieron intencionadamente para dar soporte a las necesidades de los equipos clínicos en unidades con mucha actividad y para resolver de forma creativa los retos de personal. Algunas intervenciones:
- uso de un limpiador de heridas que contuviese un antimicrobiano
- uso de equipo estéril para el cuidado de heridas, incluida gasa estéril
- creación de un protocolo de limpieza de heridas para reflejar las buenas prácticas
- actualización y aprobación de una política a cargo del equipo de Valoración y prevención lesiones por presión, en colaboración con el director de práctica clínica
Perley Health también creó y ofreció formación en dos formatos diseñados para resultar accesibles para el personal de primera línea:
- La enfermera especialista (NSWOC) impartió la formación Just-in-Time (Justo a tiempo) a las enfermeras en todas las unidades, en todos los turnos durante un periodo de un mes. Había impulsores para el cuidado de heridas disponibles en todos los turnos para ayudar en el aprendizaje y responder a preguntas adicionales, con el fin de dar apoyo a las necesidades del equipo.
Se creó un módulo de aprendizaje en línea continuo, disponible en la plataforma de aprendizaje Surge de Perley Health. Se incluye formación en la incorporación de nuevos empleados y es obligatoria para la formación anual.
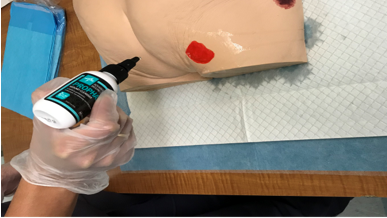
Una enfermera mostrando cómo limpiar una herida con un limpiador de heridas en Perley Health
Evaluar los resultados
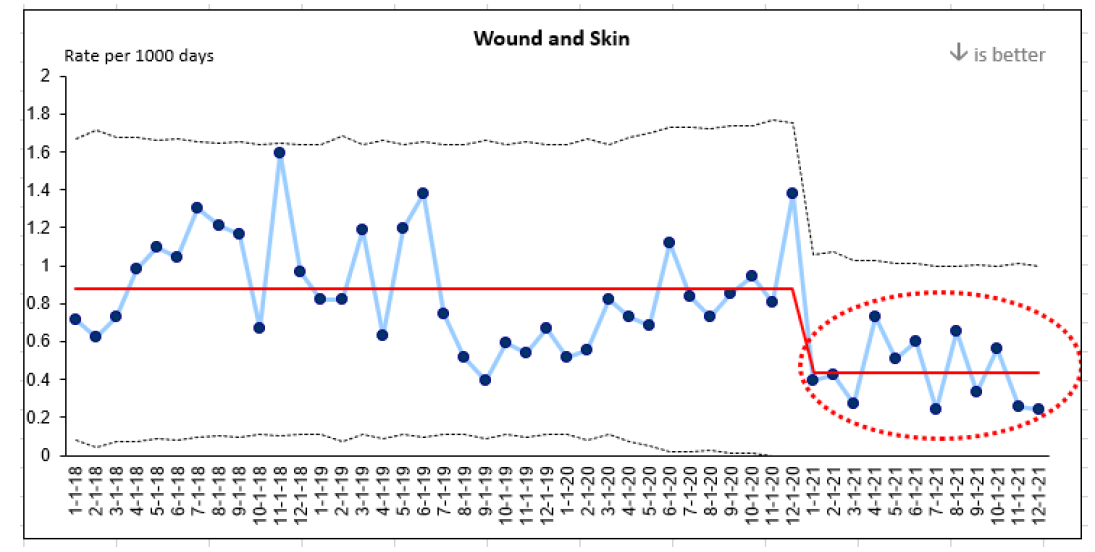
Se seleccionaron indicadores de evaluación para determinar el impacto de las intervenciones de implantación en comparación con los datos basales, incluida la tasa de infecciones de heridas y piel por 1.000 días. Se identificó una reducción del 50% de infecciones de heridas tras la implantación de las estrategias de cambio y la formación mencionadas.
Este gráfico representa cuatro años de recogida de datos sobre infecciones de heridas en Perley Health. Se señalan en rojo tres años de datos y un año de datos posteriores a la implantación.
Referencias
- Azevedo, M., Lisboa, C., & Rodrigues, A. (2020). Chronic wounds and novel therapeutic approaches. British Journal of Community Nursing, 25 (12), S26-s32.
- Landis, S.J. (2008). Chronic Wound Infection and Antimicrobial Use. Advances in Skin & Wound Care, 21 (11), p 531-540.
- Registered Nurses’ Association of Ontario (2016). Clinical best practice guidelines: Assessment and management of pressure injuries for the interprofessional team (3rd ed.). Registered Nurses’ Association of Ontario: Toronto, ON.
- Jamal, M., Ahmad, W., Andleeb, S., Jalil, F., Imran, M., Nawaz. M., Hussain, T., Ali, M., Rafiq, M., & Kamil, M.A. (2018). Bacterial biofilm and associated infections. J Chin Med Assoc. 81(1): 7-11.
- Murphy, C., Atkin, L., Swanson, T., Tachi, M., Tan, Y.K., De Ceniga, M.V., Weir, D., Wolcott, R., Ĉernohorská, J., Ciprandi, G., Dissemond, J., James, G.A., Hurlow, J., Lázaro MartÍnez, J.L., Mrozikiewicz-Rakowska, B., & Wilson, P. (2020). Defying hard-to-heal wounds with an early antibiofilm intervention strategy: wound hygiene. J Wound Care, (Sup3b):S1-S26.
- Registered Nurses’ Association of Ontario (2022). Leading change toolkit: Knowledge-to-action framework. https://rnao.ca/leading-change-toolkit Registered Nurses’ Association of Ontario: Toronto, ON.

Aprovechar el liderazgo transformador para implicar a los equipos y mejorar la atención centrada en la persona y la familia en Hamilton Niagara Haldimand Brant (HNHB) - Behavioural Supports Ontario (BSO)
Behavioural Supports Ontario (BSO) [Apoyos conductuales de Ontario] es un Centro Comprometido con la Excelencia en Cuidados® (BPSO©®) que da servicio a centros de cuidados de larga duración en las regiones de Hamilton, Haldimand-Norfolk, Brantford, Burlington y Niagara. Este centro busca mejorar los cuidados y servicios a los mayores con demencia, trastornos neurológicos complejos y dificultades de salud mental que presentan comportamientos reactivos a través de una valoración integral y del desarrollo de estrategias para optimizar los cuidados a los residentes.
El equipo de apoyos conductuales de Hamilton Niagara Haldimand Brant (HNHB) da apoyo a 86 centros de cuidados de larga duración con más de 11.200 camas en total. A través de un liderazgo transformador y aplicando las características clave del Marco de Acción del Movimiento Social, la organización cambió con éxito la cultura de la organización para adoptar un modelo que apoya y mantiene una alta calidad y las mejores prácticas mediante la implicación y la motivación del personal. Para este proceso fue esencial contar con un núcleo fuerte compuesto por un equipo de liderazgo interprofesional, motivación intrínseca e impulso.
La organización usó el modelo de los Centros Comprometidos con la Excelencia en Cuidados de RNAO, así como herramientas de análisis de brechas (oportunidades) para identificar y evaluar las áreas de mejora en los procesos y la práctica en tres áreas de trabajo durante la implantación de las tres guías de buenas prácticas de RNAO: Cuidados centrados en la persona y las familias, Valoración y manejo del dolor, y Delirio, demencia y depresión en personas mayores. El impacto del cuidado personalizado y la satisfacción con los cuidados se describen en las Figuras 1 y 2.
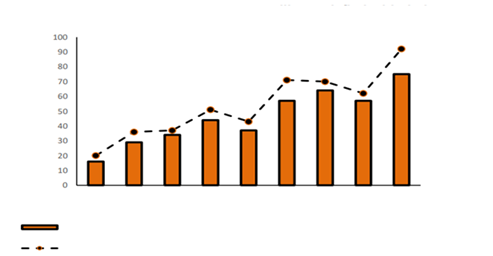
Figura 1: Porcentaje de residentes/familias que participan en el desarrollo de su plan de cuidado personalizado (valoraciones realizadas durante las derivaciones)
|
|
Centro implantación Participación media de residentes/familias en implantación en centros HNHB |
|
Porcentaje de residentes/familias que participan en el desarrollo de su plan de cuidado personalizado
|
Evaluación del impacto: Aumentó un 50,3% la participación de los residentes y las familias en el desarrollo de planes de atención personalizados. Los datos se mantuvieron sistemáticamente por encima de la media de HNHB desde enero de 2021.
Figura 2: Número de residentes y familias satisfechos con su implicación en la planificación de los cuidados y el tratamiento
|
|
Oct. Nov. Dic. Ene. Feb. Mar. Abr. May. Jun. |
|
Nº de residentes/familias que respondieron “siempre” y “generalmente” sobre verse implicados en la planificación de los cuidadosos |
|
Nº residentes/familias que respondieron a la encuesta de satisfacción
|
|
Image
|
Evaluación del impacto: Aumentó un 80% la satisfacción de residentes y familias respecto a su implicación en el plan de cuidados y tratamiento en los seis centros en que se implantó. Los resultados de la encuesta en los cinco centros de implantación mostraron que los residentes y las familias respondieron "siempre" y "generalmente" cuando se les preguntó si estaban satisfechos con su implicación en la planificación de los cuidados y el tratamiento.
Además de estos resultados, el centro de apoyos conductuales de HNHB ha identificado las siguientes mejorías mediante datos cuantitativos:
- mayor número de cribados y valoraciones del dolor completados
- mejor consistencia en el cribado y la valoración de delirio, demencia y depresión en todos los usuarios
- mejoría en más del 80% en número de residentes y familias satisfechos con su implicación en la planificación de los cuidados y el tratamiento
Lecciones aprendidas
Durante la implantación de las guías de buenas prácticas, el centro de apoyos conductuales de HNHB descubrió varias estrategias efectivas, como:
- Implicar al personal para que consensuasen un objetivo común centrado en los residentes al desarrollar el programa "Choca esos cinco" (“BSO High Five”). Este programa reconoce a los trabajadores de cuidados directos que han demostrado aplicar un enfoque centrado en la persona y la familia y que han motivado a otros miembros del personal para implantar y mantener unas buenas prácticas.
- Aplicar un liderazgo trasformador centrado en la implicación del personal y de las partes de interés, comprometiéndolos a lo largo de la valoración, la planificación, la implantación y la evaluación de la implantación de la GBP.
- Desarrollar un comité coordinador de buenas prácticas que incluya líderes formales e informales, personal y partes interesadas. También participan en el comité personas que ha vivido la experiencia para asegurarse de incorporar una perspectiva global en el proceso de planificación desde el principio.
- Garantizar que las buenas prácticas figuren en el orden del día de todas las reuniones para mantener el impulso hacia la aplicación de las GBP.
- Realizar un análisis de brechas en los procesos y la formación para abordar las áreas de mejora como parte de un proyecto de mejora de la calidad.
- Valorar los cambios impulsados por el personal y mejorar la sincronía entre los líderes de proyecto y el equipo para garantizar la cohesión y una identidad y una visión comunes.
- Entender la importancia de ir despacio y hacer crecer los cambios para garantizar que todo el personal vaya en la misma línea. Este punto fue crucial en las fases de planificación y evaluación, y permitió realinear las estrategias y los enfoques, en caso necesario, durante la implantación de los proyectos.
Compartido con autorización de Behavioural Supports Ontario (BSO) de Hamilton Niagara Haldimand Brant (HNHB)
Consejos para la práctica
- Dar prioridad a la evaluación y a los recursos necesarios para llevarla a cabo.
- Esforzarse por mantener los plazos para la realización de las evaluaciones y el análisis de los resultados, ya que una retroalimentación oportuna puede ayudar a respaldar el cambio de práctica.
- Utilizar los sistemas de datos existentes, como las bases de datos clínicas y administrativas, siempre que sea posible.
- Considerar la posibilidad de realizar varias evaluaciones para las iniciativas de cambio a largo plazo (cada una separada por un tiempo determinado).
- Seleccionar los indicadores más apropiados que se usarán al realizar las evaluaciones.
- Al evaluar los cambios en la práctica, tener en cuenta los tres tipos de indicadores del marco de Donabedian.
- Comprometerse a recopilar y analizar datos desde la perspectiva de todas las partes implicadas, incluidas las personas/pacientes, los profesionales sanitarios y el sistema sanitario.
- Incluir la planificación de la evaluación como parte de la estrategia de ejecución. Así nos aseguraremos de asignar los recursos adecuados.
Comprobar el progreso
- Has identificado los resultados que hay que medir para evaluar la iniciativa de cambio.
- Has determinado el número y el tipo de indicadores que sería viable usar para medir los resultados
- Has dedicado personal o miembros del equipo de cambio a realizar estas evaluaciones.
- Recoges y analizas los datos de forma rutinaria y compartes regularmente los resultados con el personal. Las discusiones sobre los datos se aprovechan para actualizar aspectos como los resultados del cambio de práctica (indicadores de resultados) y/o el impacto de las intervenciones utilizadas para apoyar el cambio de práctica (indicadores de proceso).
- Empiezas a usar los resultados de la evaluación para impulsar mejoras organizativas.
Vinculación de esta fase con otros componentes del marco
Tu capacidad y la del equipo de cambio para la fase de "Evaluar los resultados" puede mejorarse o acelerarse si se añaden algunos elementos del Marco de Acción del Movimiento Social (SMA), ya que los dos Marcos son complementarios. Además del ejemplo de vinculación descrito anteriormente en esta sección, puede haber muchos otros puntos de conexión entre los dos marcos. A continuación, ofrecemos dos ejemplos que se pueden tener en cuenta:
- Visibilidad pública: Al evaluar los resultados, usted y su equipo de cambio pueden incluir una evaluación del nivel de participación de las partes interesadas como medida de los resultados. Cuando se han utilizado dominios públicos, como las plataformas de medios sociales, para destacar los cambios en las prácticas, se puede analizar el número de reposts y vistas para mostrar la aceptación. Del mismo modo, si se ha utilizado un hashtag para la iniciativa de cambio, el número de seguidores y el hilo de discusión también pueden utilizarse para medir el nivel de compromiso.
- Objetivos se logran parcial o totalmente: A través de la evaluación, usted y su equipo de cambio pueden determinar si se han alcanzado los objetivos o la visión del cambio práctico y en qué medida. Los movimientos sociales pueden dar lugar a transformaciones sanitarias mediante la asimilación de pruebas y la sostenibilidad.
Para más información sobre los vínculos dinámicos entre los elementos del marco de Acción del Movimiento Social y el Marco del Conocimiento a la Acción, consulta la sección Dos marcos complementarios.
Prepararse para la siguiente fase: Para cualquier cambio en la práctica, nunca es demasiado pronto para pensar cómo se puede garantizar que dicho cambio sea sostenible en nuestro entorno. La planificación temprana de la sostenibilidad puede ayudar a determinar cómo se puede incorporar el cambio de práctica en las rutinas de trabajo o como estándar asistencial.
En el Marco del Conocimiento a la Acción, la fase de sostenibilidad se sitúa lógicamente después de la evaluación, porque las decisiones sobre si el cambio de práctica es compatible y factible para su entorno pueden cambiar después de evaluar la implementación del cambio de práctica. En cualquier caso, pensar antes en la sostenibilidad puede ayudarle a preparar estrategias para mantener el cambio de práctica.